






2. Quantifizierung und Bestimmung von Patientensicherheit
Das dritte Kapitel widmet sich epidemiologischen Fragestellungen: wie häufig sind Unerwünschte Ereignisse, wie oft sind sie
vermeidbar, welche Bedeutung kommt ihnen hinsichtlich der (vermeidbaren) Morbidität und Mortalität zu? Insbesondere wird
nochmals auf die Frage eingegangen, welche Daten für Deutschland vorliegen und wie es um die Übertragbarkeit
internationaler Daten auf Deutschland bestellt ist.
Hinter den Häufigkeitsdaten steht natürlich die Frage nach der Erhebungsmethodik: wie kommt man
überhaupt zu verlässlichen Zahlen? Die grobe Größenordnung ist klar und wird in aller Welt verlässlich
bestimmt, aber eine der großen Aufgaben der Zukunft liegt in der Verfeinerung der Methodik, so dass
man auch kleinere Verbesserungen z.B. im Rahmen institutioneller Initiativen nachweisen kann.
Hier ist sofort feststellbar, dass die Erhebungsmethodik eng mit dem Verständnis von
Patientensicherheit zusammenhängt (s.o.). Wenn man unter Patientensicherheit die Zahl der
Unerwünschten Ereignisse versteht, dann liegt es nahe, bei der Quantifizierung von Patientensicherheit
ebenfalls auf die ex post-Bestimmung von Komplikationszahlen etc. zu vertrauen. Dies ist manchmal
auch gar nicht anders zu bewerkstelligen, z.B. wenn man in großen Studien den Status quo auf
nationaler Ebene erheben möchte. Zu einer Erhebung, die mehr
die Eigenschaften der Organisationen und Systeme zur
Verwirklichung von Patientensicherheit in den Vordergrund stellt
und die Innovationskompetenz thematisiert, gehört jedoch die Erhebung von anderen
Daten, z.B. betreffend z.B. die Sichtweise der Mitarbeiter oder Patienten auf die Art und
Weise, wie mit Patientensicherheit umgegangen wird. Auch die sichtbare Involvierung
der Führungsebene kann sinnvoll herangezogen werden.
Vorbedingung einer jeden Erfassung ist natürlich die Zielbeschreibung, so wie es auf
der letzten Seite beschrieben wurde: welches Problem soll eigentlich gelöst werden? Ist
dies abgeschlossen, müssen vier Fragen beantwortet werden:
- aus welcher Perspektive,
- mit welchem Erkenntnisinteresse und
- mit welcher Messmethodik wird die Erhebung vorgenommen, außerdem
- welche Datenquellen werden verwendet.
Die Beantwortung dieser Fragen in der richtigen Reiihenfolge ist entscheidend, nicht
zuletzt deshalb, weil jede Erhebung auf den Kontext und den Gegenstand der Messung
zurückwirkt. In Deutschland wird die Reihenfolge immer wieder umgedreht, indem ganz
am Anfang gefragt wird “welche Daten haben wir denn schon” - eine problemorientierte
Klärung der prioritären Ziele unterbleibt, weil man von der Verfügbarkeit ausgeht, eine
eigentliche Priorisierung unterbleibt. Entsprechend ist dann die Perspektive der
Erhebung zu klären, denn aus Patientenperspektive stelle ich andere Fragen als wenn
ich die Untersuchung aus der Perspektive der Anbieter plane und durchführe.
Am wichtigsten ist aber die Klärung des Erkenntnisinteresses (Frage 2), wobei vier
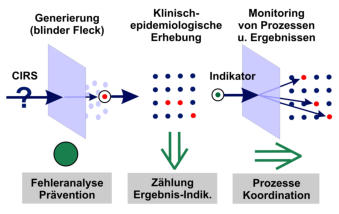
Zugänge zu unterscheiden sind (s. Abb., vergleiche auch die Abb. 1 hier):
- die wissenschaftliche Herangehensweise, die relativ aufwendig und für groß angelegte Status Quo-Erhebungen daher
nicht so gut geeignet ist, bei der Evaluation von Interventionen und Komplexen Mehrfachinterventionen jedoch den
Standard darstellt,
- die klinisch-epidemiologische Erhebung, die ähnlich wie in der Erhebung von nosokomialen Infektionen mit klinisch-
epidemiologischen Falldefinitionen arbeitet, weniger aufwendig ist und daher genutzt werden kann, wenn man in einem
größeren Umfang zu verlässlichen deskriptiven Daten kommen möchte,
- das Monitoring durch Indikatoren, die sehr sensitiv eingestellt sein müssen (man will nichts übersehen) und geeignet
sind, mit geringem Aufwand größere Versorgungsgebiete zu beobachten und anzuzeigen, wo eine tiefer gehende Analyse
notwendig ist (Ampelfunktin) und
- die generierenden Verfahren, mit denen man vormals unbekannte Ereignisse (Unknown Unknowns) erfasst, um sie
anschließend einer genaueren Erhebung zuzuführen (z.B. CIRS); eine Quantifizierung ist durch diese generierenden
Instrumente primär nicht möglich.
Die Thematik Patientensicherheit weist im Vergleich zur Qualitätsthematik einige große Besonderheiten auf, insbes. hinsichtlich
der generierenden Verfahren wie CIRS und der großen Bedeutung der
klinisch-epidemiologischen Perspektive. Der Großteil der epidemiologischen
Studien zur Häufigkeit von UE nimmt diese Perspektive ein, es geht darum,
den Status quo zu beschreiben, das Problem zu quantifizieren. Das große
Vorbild der Infektiologie bzw. Krankenhaushygiene hat hier Jahrzehnte
Vorsprung, und dort kann man sich vieles abschauen, was die Erstellung von
klinisch-epidemiologischen Falldefinitionen angeht.
Allerdings gibt es gerade in Deutschland ein großes Problem, denn diese
Falldefinitionen werden nicht von Patientensicherheitsindikatoren
differenziert, die ihrerseits die Aufgabe haben, größere Versorgungsbereiche
einem Monitoring zu unterwerfen (im Sinne einer Ampelfunktion). So sind die
meisten Parameter, die in Deutschland (und gelegentlich auch international)
als Patientensicherheitsindikatoren (PSI) Verwendung finden, gar keine
Indikatoren im eigentlichen Sinn (zur Definition von Indikatoren s. Sens et al.
20181). Dies hat erhebliche Folgen, denn die statistischen Anforderungen
unterscheiden sich deutlich: klinisch-epidemiologische Falldefinitionen weisen
eine ausgeglichene Sensitivität und Spezifität auf, Indikatoren zu Zwecken des Monitorings dagegen eine hohe Sensitivität
unter Verzicht auf zu hohe Anforderungen an die Spezifität. Die meisten PSI-Sets, dies wird ausführlich dargestellt, enthalten
ausschließlich klinisch-epidemiologische Falldefinitionen, die das Outcome „abzählen“ (was ja durchaus wichtig sein kann),
weisen aber weder eine Monitoring-Funktion für größere Versorgungsbereiche auf noch lassen sie als end results eine Aussage
über die Verwirklichung von Sicherheit zu (s.u.). Zusätzlich sind manche „PSI-Sets“, die aus klinisch-epidemiologischen
Falldefinitionen bestehen, durch eine schlechte Sensitivität in ihrer Aussagekraft geschmälert, insbesondere bei der
Verwendung von Abrechnungsdaten (massive Untererfassung z.B. von Komplikationen).
In der Folge werden in Kapitel 5.3., auf der Basis einer ausführlichen Analyse, zur Frage der Quantifizierung von
Patientensicherheit sechs Grundsätze abgeleitet, die in Zukunft handlungsleitend sein sollten:
Grundsatz 1: Ziel-orientiertes und standardisiertes Vorgehen
Die Erhebung von Daten zur Thematik Patientensicherheit erfolgt grundsätzlich Problem- sowie Ziel-orientiert und
gehorcht einem standardisierten Vorgehen, das von einer definierten Fragestellung ausgeht, sich über das
Erkenntnisinteresse Rechenschaft ablegt, die Messinstrumente auswählt und zum Schluss die Datenquelle identifiziert.
Grundsatz 2: Klinisch-epidemiologische Daten zur Häufigkeit weiterentwickeln
Das klinisch-epidemiologische Erkenntnisinteresse steht für den zentralen Zugang zur Thematik Patientensicherheit und
entspricht der Erhebung Unerwünschter Ereignisse und ihrer Untergruppen, kann aber auch Prozessparameter umfassen,
die über den Throughput Auskunft geben. Dieser Zugang ist klar von dem Monitoring-Ansatz durch Indikatoren
abzugrenzen. Das Ziel besteht in der Erhebung der Ist-Situation, ein Verbesserungsansatz kann verfolgt werden, ist aber
nicht obligat. Der Schwerpunkt muss in Richtung konservative Medizin, Pflege und errors of omission weiterentwickelt
werden, der Einsatz sollte entsprechend der Zielorientierung auf spezifische Versorgungssektoren und
Versorgungsprobleme zugeschnitten sein. Die eingesetzte Erhebungsmethodik muss in Deutschland energisch
weiterentwickelt werden, um die Aussagekraft zu verbessern. Im Vordergrund stehen direkte Beobachtung, qualitative
Methoden, externe Chart Review-Verfahren, Trigger-gestützte Verfahren sowie die Kombination dieser Verfahren, die
Erfassung von sentinel events durch Abrechnungsdaten und/oder verpflichtende Meldung und außerdem die Integration
von Methoden zur Erfassung unstrukturierter Daten (Beispiel Quality and Safety Review System, s. Kap. 3.3.3.3.3.).
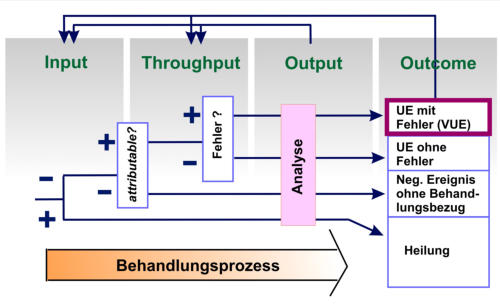
Die bisherige Beschränkung der klinisch-epidemiologischen Perspektive auf Outcome-Daten muss folglich überwunden
werden, denn sie sind kein valides Maß für die erreichte (verwirklichte) Sicherheit. Man kann zwar versuchen, durch
Risikoadjustierungs-Modelle die Validität zu erhöhen, aber eine Risikoadjustierung ist nie vollständig und daher immer
Gegenstand von Manipulationen. Außerdem muss berücksichtigt werden, dass von den Outcomes nur ein geringer Teil als
dem Behandlungsprozess zurechenbar und (bzgl. des Auftretens eines Fehlers) vermeidbar angesehen werden kann (s.
Abb. 5.1.-1 zu Anfang von Kapitel 5). Wie in den entsprechenden Abschnitten zum Organisationslernen ausgeführt (s.
Kap. 2.4.6.3.-5.), liegt dieser für die Rückkopplung relevante Teil deutlich unterhalb der spontanen Varianz durch den
klinischen Verlauf bzw. die Umgebungseffekte; es ist daher für die Professionals vor Ort nicht möglich, diesen Anteil des
Outcome zu erkennen und zum Lernen zu verwenden (diese Daten müssen daher besonders aufbereitet werden, s.
Anforderung an die „Innovatoren“ in Kap. 5.4.4.).
Die
Konsequenz lautet also, dass Outcome-nahe Parameter, die Sicherheits-relevante Informationen enthalten (Mortalität,
Rate an Komplikationen etc.) zwar sehr intensiv erhoben werden müssen, dass diese Daten aber nicht als „Maßstab für
Sicherheit“, sondern zur Klärung des Status quo und zur Initiierung von retrospektiven Analysen genutzt werden sollten.
Diese Feststellung muss deutlich hervorgehoben werden, denn sie ist im ersten Augenblick kontra-intuitiv (hohe Mortalität
„ist“ Unsicherheit, das ist die primäre Annahme). Diese Verwendung zur ex post-Analyse muss obligat erfolgen, sie kann
aber weitgehend anonym bleiben, und vor allem sollte sie nicht zu Steuerungszwecken verwendet werden, um Störeffekte
zu vermeiden.
Grundsatz 3: Indikatoren dienen dem Monitoring und bilden die Bereitstellung von Patientensicherheit ab.
Derzeit werden als Patientensicherheitsindikatoren (PSI) fast ausschließlich Outcomes (Komplikationen) verwendet, die
eigentlich als Unerwünschte Ereignisse (UE) und nicht als Indikatoren anzusprechen sind. Stattdessen müssen PSI
entwickelt werden, die sich auf den Prozess der Verwirklichung von Patientensicherheit beziehen und zum Monitoring von
Versorgungsbereichen eingesetzt werden können. Im Vordergrund stehen Parameter, die auf Patientenangaben basieren
(Information, Koordination), eine Integrations-betonte regionale Sichtweise einnehmen und sich an dem Bedarf orientieren
(chronische Mehrfacherkrankungen). Es wird die Entwicklung von fünf Indikatoren-Sets vorgeschlagen:
• Patientensicherheit aus Patientenperspektive
• Patientensicherheit und Nutzen
• Patientensicherheit auf Populationsebene
• Sicherheitskompetenz und
• Organisatorisches Lernen.
Abrechnungsdaten sollten nur in Kombination mit direkter Beobachtung, chart review und Trigger-Instrumenten eingesetzt
werden.
Grundsatz 4: Von den Unknown Unknowns zu lernen zeigt Verantwortung.
Die Generierenden Verfahren wie CIRS und Morbidity Mortality Conferences bilden eines der wichtigsten Instrumente für
Organisationen und andere Systeme, Beinahe-Schäden und Risiken in ihre Wahrnehmung zu integrieren und daraus
Lernschritte abzuleiten (learning culture). Es ist jedoch nicht mit der Meldung getan, sondern diese Meldung muss auch
bearbeitet werden, und es müssen Konsequenzen erfolgen. Die Teilnahme an diesen Verfahren ist grundsätzlich freiwillig,
aber sie ist den Organisationen und ihren Mitgliedern nicht freigestellt. Die Instrumente und die daraus abzuleitenden
Informationen sind von größter Wichtigkeit und gehören zum „Pflichtenheft“ einer jeden Struktur im Gesundheitswesen, da
das Gesundheitssystem (ebenso wie andere Hochrisikobereiche) zugunsten einer sicheren Patientenversorgung auf diese
Informationen nicht verzichten kann.
Grundsatz 5: Standards in der Evaluation von Interventionen beachten!
Bei den im Bereich Patientensicherheit international erfolgreichen Interventionen handelt es sich fast immer um Komplexe
Mehrfachinterventionen (Complex Multicomponent Interventions, CMCIs) (s. Kap. 5.7., s. nächste Seite). Die Evaluation
kann in Ausnahmefällen in klinisch-epidemiologischer Sichtweise erfolgen, wird aber in der Regel über den scientific
pathway vorgenommen. Er basiert auf einer schrittweisen Modellierung der zu erwartenden Wechselwirkung von
komplexer Intervention, komplexem (aktiven) Kontext, Untersuchungsgegenstand und der Beobachtung selbst. Die
Ergebnisse der Evaluation beeinflussen Intervention und Kontext schon während der Erhebung. Diese Zusammenhänge
müssen in die Interpretation der Ergebnisse einfließen und gestalten den Erwartungshorizont, denn der Effekt einer CMCI
kann größer (oder kleiner) sein als die Summe der Effekte der Einzelinterventionen. Qualitative und quantitative Methoden
werden kombiniert, die Übertragbarkeit der Ergebnisse auf andere Kontextbedingungen gelingt nicht immer, diese müssen
daher in der Berichterstattung sehr umfassend geschildert werden. Die Beachtung der methodischen Standards bildet
einen wichtigen Beitrag zur Durchsetzung des Patientensicherheits-Gedankens, weil sonst keine Rückkopplung von
Erfolgen möglich ist.
Grundsatz 6: Steuerung durch Prozessparameter favorisieren.
In den meisten Bereichen der Gesellschaft wird nicht das Outcome abgewartet, sondern durch Prozessparameter
gesteuert, bei denen man davon ausgeht, dass sie mit dem Outcome assoziiert sind (z.B. Geschwindigkeitsbegrenzung
im Straßenverkehr). Dieses Vorgehen erspart nicht nur in den meisten Fällen die Risikoadjustierung, sondern schließt
auch die gaming-Option der Beeinflussung der Risikoadjustierungsmodelle aus (z.B. die Steigerung der Komorbidität
durch Nebendiagnosen). Vor allem aber wird die bad apple-Thematik vermieden und schon präventiv früh im Prozess der
Verwirklichung von Patientensicherheit eingegriffen. Prozessparameter mit Steuerungsfunktion können aus der
Perspektive klinisch-epidemiologischer Falldefinitionen genauso bestimmt werden wie als Indikatoren, die zu Zwecken des
Monitorings eingesetzt werden.
Diese sechs Grundsätze bilden eine wichtige Basis und Grundvoraussetzung des weiteren Vorgehens. Eine Neukonzeption ist
nur möglich, wenn ein glaubwürdiges und differenziertes Konzept für die Messung von Parametern im Bereich
Patientensicherheit vorgelegt wird. Außerdem ist nur unter dieser Bedingung die weitgehendere Beschäftigung mit neuen
Interventionstypen (z.B. Komplexe Mehrfachintervention, s. Kap. 5.7.) sinnvoll, denn diese komplexen Interventionen beinhalten
als zentrales Element die kurzfristige Rückmeldung von Daten.
Im Anschluss an diese grundlegenden Überlegungen wird in Kapitel 3 nochmals auf die den Erhebungen zugrundeliegende
Terminologie (lineares Modell!) eingegangen, weiterhin auf den litigation gap (die Differenz zwischen Zahlen aus juristischen
bzw. haftungsrechtlichen Registern und aus epidemiologischen Untersuchungen) und die beiden Begriffe der Zurechenbarkeit
und Vermeidbarkeit von (Unerwünschten) Ereignissen. Am Schluss wird dann ein Überblick über neuere Studien zur
Häufigkeit (in Deutschland und im internationalen Rahmen) gegeben. Es wird kein erneuter Systematischer Review
angefertigt, aber die Reviews von 2006 - 2008, die das APS damals angefertigt hat (2006, 2007, 2008), werden aktualisiert. Die
epidemiologischen Daten sind heute sehr viel robuster als in der Vergangenheit, weil nun serielle Untersuchungen (z.B. aus
den Niederlanden) und Daten aus Interventionsstudien vorliegen, beide Studientypen verfügen über eine hohe Validität. In der
Gesamtsicht ist eines klar: an der Größenordnung des Problems hat sich in den letzten 10 Jahren nichts geändert, die Angaben
zur Häufigkeit (im Krankenhaus, 20 Mill. jährliche Krankenhauspatienten) von
- Unerwünschten Ereignissen (5-10%, entsprechend 1-2 Mill. Krankenhauspatienten),
- Vermeidbaren Unerwünschten Ereignissen (2-4%, entsprechend 400.000 bis 800.000 Patienten),
- nach epidemiologischen Kriterien erhobene Behandlungsfehlern (1%, entsprechend 100.000 Patienten) und
- vermeidbaren Todesfällen (0,1%, entsprechend 20.000 Krankenhauspatienten)
stellen eine sehr konservative Schätzung dar. So sind z.B. Unerwünschte Ereignisse durch diagnostische Fehler, durch das
Unterlassen von Maßnahmen oder Maßnahmen aus dem Bereich der Überversorgung deutlich unterrepräsentiert, und es
fehlen die Unerwünschten Ereignisse aus der ambulanten Versorgung genauso wie aus Pflegeeinrichtungen. Bei ca. 420.000
Todesfällen pro Jahr in Krankenhäusern in Deutschland entspricht die Zahl der vermeidbaren Todesfälle ungefähr einem 20stel
(5%) der dort aufgetretenen Todesfälle. Diese Zahlen sind konsistent z.B. mit den Angaben des Robert Koch Institutes zu den
vermeidbaren Todesfällen durch nosokomiale Infektionen. Die Diskrepanz zu den Statistiken der Schiedsstellen der
Landesärztekammern und des Medizinischen Dienstes der Krankenkassen kommt dadurch zustande, dass eine juristische
Klärung nur von ca. 3% aller Patienten angestrebt wird (sog. Litigation Gap (s.o.) – „Haftungslücke“).
Weiter zu Fortsetzung 3: Komplexe Mehrfachinterventionen (CMCIs).
Literatur
1 Sens, B., Pietsch, B., Fischer, B., Hart, D., Kahla-Witzsch, H., Lührs, V., Nothacker, M., Paschen, U., Rath, S., Rode, S., Schneider, K., Schrappe, M.: Begriffe und
Konzepte des Qualitätsmanagements, 4. Auflage, GMS Med. Inform. Biometr. Epidemiol 14, 2018, doi: 10.3205/mibe000182, Zugriff über
https://www.egms.de/static/de/journals/mibe/2018-14/mibe000182.shtml (letzter Zugriff 13.8.2018)
Kontakt: matthias@schrappe.com
Impressum
23

Seite


Abb.: Unterscheidung von Generierenden Verfahren
(z.B. CIRS), klinisch-epidemiologischen Erhebungen
und Monitoring durch Indikatoren (der wissen-
schaftliche Zugang bleibt hier unerwähnt).








Original-Gutachten Download


Kap. 6: Patientensicherheit vor dem
Hintergrund der wichtigsten gesundheits-
politischen Entwicklungen




Buchversion zum Download







16.08.2018 Vorstellung des
“APS-Weißbuch Patientensicherheit - Sicherheit in der
Gesundheitsversorgung:
Neu denken, gezielt verbessern” (Forts. 2)
Pressekonferenz im Bundespressehaus, Berlin
23

Seite

Im Weißbuch
